30.10.14
21.10.14
Classificação dos exantemas
Exantema maculopapular - manifestação cutânea mais comum nas doenças infecciosas sistêmicas. Mais comumente associado a vírus, porém também observado em várias doenças de etiologia bacteriana, parasitária, riquetsioses, micoplamose e intoxicações medicamentosas ou alimentares.
Pode ser caracterizado em diversos tipos:
Pode ser caracterizado em diversos tipos:
- Morbiliforme: pequenas maculo-pápulas eritematosas (3 a 10 mm), avermelhadas, lenticulares ou numulares, permeadas por pele sã, podendo confluir. É o exantema típico de sarampo, porém pode estar na rubéola, exantema súbito, enteroviroses, riquetsioses, dengue, leptospirose, toxoplasmose, síndrome de Kawasaki e reaçoes medicamentosas.
- Escarlatiniforme: eritema difuso, pontiforme, vermelho vivo, sem solução de continuidade, poupando a região perioral e áspero (sensação de lixa). Pode ser denominado micropapular. É a erupção típica da escarlatina porém pode ser observada na rubéola, sindrome de Kawasaki, reações medicamentosas, miliária e em queimaduras solares.
- Rubeoliforme: semelhante a morbiliforme, porém de coloração rósea, com pápulas um pouco menores. É o exantema presente na rubéola, enteroviroses, viroses respiratórias e micoplasma.
- Urcatiforme: erupção papuloeritematosa de contornos irregulares. É mais típico em algumas reações medicamentosas, alergias alimentares e em certas coxsackioses, mononucleose e malária.
Exantema papulovasicular - presença de pápulas e de lesões elementares de conteúdo líquido (vesicular). É comum a transformação sucessiva de máculo-pápulas em vesículas, vesículo-pústulas e crostras. Pode ser localizado (herpes simples e zoster) ou generalizado (varicela, varíola, impétigo, estrófulo, enteroviroses, dermatite herpetiforme, molusco contagioso, brucelose, tuberculose, fungos, candidiase sistêmica).
Exantema petequial ou purpúrico - alterações vasculares com ou sem distúrbios de plaquetas e de coagulação. Pode estar associado a infecções graves como meningococcemia, septicemias bacterianas, febre purpúrica brasileira e febre maculosa. Presente também em outras infecções como citomegalovirose, rubéola, enteroviroses, sífilis, dengue e em reações por drogas.
Rubéola
Doença viral aguda causada pelo Rubivírus (togaviridae), é transmitida pelo contato com secreções nasofaríngeas de pessoas infectadas. Na gestação pode ser transmitida ao feto, causando a síndrome da rubéola congênita.
Pode acometer a todos, principalmente crianças e adultos jovens.
Periodo de incubação: 14 a 23 dias. Em crianças normalmente não há prodromos.
Quadro clínico: febre baixa, cefaléia e mal estar geralmente normalmente 5 dias antes do exantema. Linfadenopatia quase sempre presente, principalmente retroauricular e occiptal. Exantema maculopapular róseo, difuso e discreto, com distribui crânio caudal com máxima intensidade no segundo dia, desaparecendo até o sexto dia, sem descamação.
Transmissibilidade - 7 dias antes ate 7 dias após o aparecimento do exantema.
Diagnóstico laboratorial - sorologia com IgM reagente (Elisa) na fase aguda, ou titulos crescentes de IgM em amostras pareadas (fases aguda e convalescentes).
Prevenção e tratamento: Não há tratamento específico. A vacina é a única forma eficaz de prevenção. 1 dose confere imunidade de 95%. Deve-se evitar exposição com outros individyos até 7 dias do aparecimento do exantema.
Eritema infeccioso
Doença viral causada pelo parvovirus humano b19. Transmissão por contato com secreções respiratórias ou através da placenta de mães infectadas.
Atinge principalmente crianças após 1 ano de vida (preescolar e escolar).
Periodo de incubação - 4 a 20 dias geralmente sem prodromos, podendo ocorrer sintomas inespecificos como cansaço, febre, mialgoa e cefaleia 7 a 10 dias antes do aparecimento do exantema que aparece na face, intenso em forma de asa de borboleta ou face esbofeteada, distribuindo em seguisa em membros e tronco. Pode teaparecer ou intensificarse com irritantes cutâneos, alteração de temperatura por exposição ao sol por semanas ou meses apos a infecção. Nao há descamação.
Transmissibilidade maxima antes do aparecimento do exantema.
Diagnóstico laboratorial - sorologia com IgM reagente ( Elisa ) em amostras de sangue em fase aguda ou incremento de titulos de IgM em sorologias de amostras pareadas ( fase aguda e convalescentes).
Prevenção e tratamento - deve-se evitar exposição de indivíduos infectados ou em period prodromico.
Exantema súbito
Doença viral causada por herpes vírus humano 6 e 7 (herpes viridae). Transmissao ppr contato de um portador assintomatico rm contato próximo.
Atinge crianças menores de 4 anos principalmente entre 6 meses e 2 anos.
Doença aguda com periodo de incubação entre 9 e 10 dias. O período prodromico dura de 3 a 4 dias com febre alta (maior a 39,5) e irritabilidade. O exantema iniciase no tronco logo após o desaparecimento da febre. Desaparece rápidamente sem descamação.
Diagnóstico laboratorial - sao utilizados testes de imunofluorescencia indireta (IFI) para detecção de IgM ou IgG em amostrar de sangue coletadas na fase ou de convalescença.
Prevenção e tratamento - suporte e não há vacina.
sarampo
doença viral aguda causada pelo morbilivirus (familia paramixoviridae). Transmissão ocorre através de aerossóis respiratórios.
Acomete todos grupos etarios principalmente adultos jovens.
Periodo de incubação de 8 a 12 dias desde a exposição até início ds sintomas.
Periodo prodromico característico de 3 a 7 dias com febre alta, tosse e conjuntivite. Anorexia e diarréia podem estar presentes. O sinal de Koplic característico pela presença de manchas esbranquiçada e enantema na mucosa oral, geralmente pr3cede o exantema.
o exantema maculopapular aparece entre o terceirp e setimo dia, é morbiliforme, com início atrás das orelhas e distribuicao centrifuga para todo corpo porem sem acometer palmas e plantas. Intensidade maxima depois de 3 dias, dura de 4 a 7 dias e desaparece com descamação leve (furfuracea).
Transmissibilidade 7 dias antes e 5 dias após o exantema.
Diagnóstico laboratorial - sorologia com IgM (Elisa) em amostras de sangue de fase aguda ou incremenyo de titulos de aigM em sorologoa de amostras pareadas (fase aguda e convalescentes)
Prevenção e tratamento - nao ha tratamento eapecifico e a vacina é a unica forma eficaz de prevenção ( uma dose confer3 imunidade de 95% e a segunda de 99%).
Escarlatina
Causada pelo streptococcus pyogenes, bacteria hemolitica do grupo A produtora de toxina eritrogenica. Transmissão por contato de secreções respiratórias. Acomete principalmente crianças entre 2 a 10 anos.
Periodo de incubação entre 2 a 5 dias concomitante ou após faringoamigdalite membranosa, apresentase com febre alta e mal-estar, exantema eritematoso puntiforme (pele aspera, aspecto de lixa), palidez peribucal (sinal filatov), linhas marcadas nas dobras de flexao (sinal de pasdia) e lingua em framboesa. Descamação externa em mãos e pes ( em dedos de luva) que inicia após uma semana.
Transmissibilidade de 10 a 21 dias em pacientes não tratados e sem complicações. Complicações podem ocorrer dentro de 1 a 5 semanas e incluem glomerulonefrite aguda e febre reumática. Complicações tardias incluem coreia de Huntington e cardiopatia reumatica.
Diagnóstico laboratorial - teste rápido (aglutinação de látex em secrecao de orfaringe).
Tratamento específico incluem penicilina benzatina ou cristalina que reduz o risco de complicações. Não há vacinas. Contactantes portadres devem ser tratados.
Mononucleose infecciosa
(Epstein barr)
doenca viral causada pelp epstein bar, herpes virus. A Transmissão ocorre principalmente de pessoa a pessoa por meio de contato com saliva de pessoas infectadas. Crianças pequenas podem infectarse por contato com saliva ou obejto em maos. Em adultos jovwns o beijo facilita a Transmissão.
Atinge criançase adolescentes.
Em 50% dos casos a infecção eh subclinica e assintomatica, na forma clinica o prodromo eh discreto ou ausente. O quadro clinico característico eh de febre, linfoadenopatia, amigdalite membranosa e esplenomegalia. Pode apresentar exantema variável e inconstante associado ao uso de antibióticos (penicilinas, cefalosporinas e derivados).
Periodo de incubação de 4 a 6 semanas.
Periodo de Transmissibilidade eh prolongado, podendo estenderse por 1 ano ou mais.
Diagnóstico laboratorial - sorologia para detecção de IgM anticapcide viral (anti-VCA) sangue coletado em fase aguda e IgG anti-antigenonuclear e anti-EBNA em sangue da fase convalescente.
Prevenção e tratamento - não há tratamento específico nem vacina. Orientar contatos proximos minimizar contato com saliva do indivíduo contaminado.
16.10.14
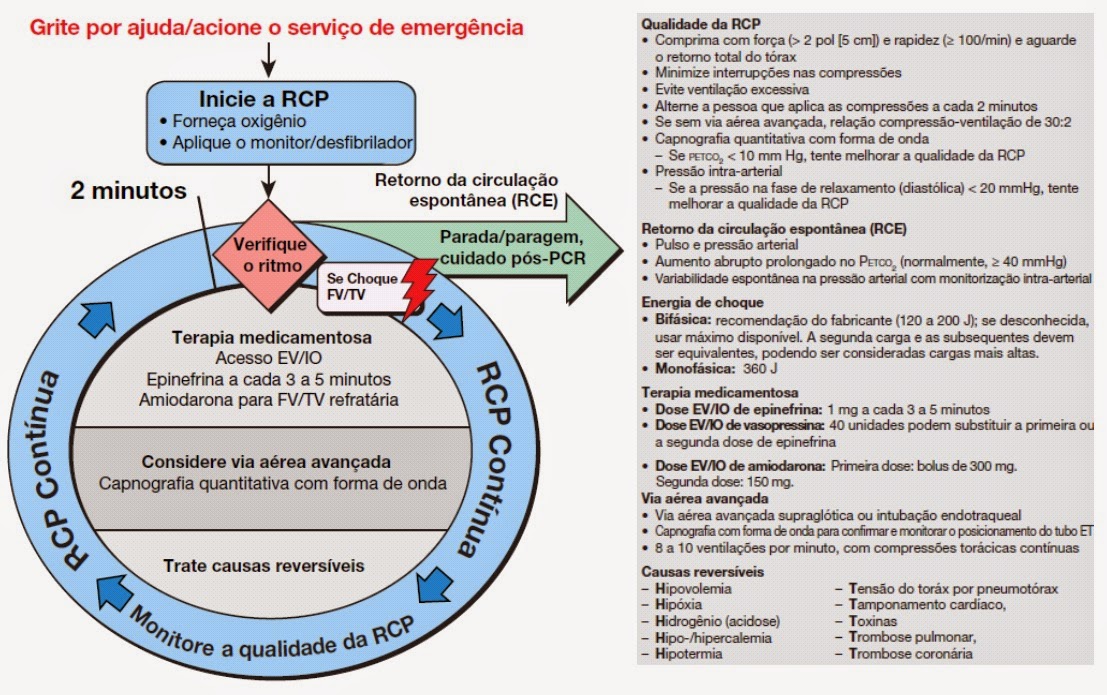
Protocolo para PEA/Assistolia
Seguir a seguinte sequência
- BLS com RCP por 2 minutos + checar o ritmo.
- Descartar outras causas de linha reta.
- Se mantido, iniciar ABCD do ACLS: Via aérea avançada + acesso venoso periférico + vasoprossores (adrenalina ou vasopresina) + RCP por 2 minutos.
- E assim, sequencialmente, alterando apenas se houver ritmo chocável.
- Durante todo atendimento, pensar nos 5 "T"s e 5 "H"s.
- Bicarbonato de Sódio: indicado na hipercalcemia ou intoxicação por cocaína ou antidepressivos tricíclicos.
- A atropina não está mais indicada de rotina nessas situações.
Protocolo para FV/TV sem pulso
- BLS - incluindo o primeiro choque + RCP por 2 minutos + checagem de ritmo.
- Se ritmo chocável, iniciar ABCD do ACLS:
- via aérea avançada + acesso venoso periférico + vasopressores (adrenalina ou vasopressina)
- RCP 2 minutos e checagem do ritmo.
- Ritmo chocável - antiarritmicos (amiodarona ou lidocaína) + choque.
- RCP 2 minutos e checagem do ritmo.
- E assim, sequencialmente: droga + choque e então, RCP + checagem do ritmo (alternado entre vasopressor e antiarritmico
- Vasopresina 40U apenas uma dose
- Amiodarona pode ser usada duas vezes (300 mg - 150 mg)
- Lidocaína - usada na falta de de amiodarona
- Sulfato de Mg se torsade de pointes.
Ebola
CASO SUSPEITO: Indivíduos procedentes, nos últimos 21 dias, de país com transmissão atual de Ebola (Libéria, Guiné e Serra Leoa) que apresente febre de início súbito, podendo ser acompanhada de sinais de hemorragia, como: diarreia sanguinolenta, gengivorragia, enterorregia, hemorragias internas, sinais purpúricos e hematúria. Embora existam casos na Nigéria, todos são secundários a um caso proveniente da Libéria. No contexto atual, a Nigéria não é considerada como possível origem de casos que venham para o Brasil.
CASO PROVÁVEL: caso suspeito com histórico de contato com pessoa doente, participação em funerais ou rituais fúnebres de pessoas com suspeita da doença ou contato com animais doentes ou mortos.
CASO CONFIRMADO: Caso suspeito com resultado laboratorial para Reação de Polimerase em Cadeia (PCR) conclusivo para Ebola realizado em laboratório de referência.
CASO DESCARTADO: Caso suspeito com dois resultados laboratoriais para Reação de Polimerase em Cadeia (PCR) negativos para Ebola realizados em Laboratório de Referência definido pelo Ministério da Saúde, com intervalo mínimo de 48 horas entre as duas colheitas.
CONTACTANTE ou COMUNICANTE: Indivíduo que teve contato com sangue, fluido ou secreção de caso suspeito ou confirmado; ou que dormiu na mesma casa; ou teve contato físico direto com casos suspeitos ou com corpo de casos suspeitos que foram a óbito (funeral); ou teve contato com roupa ou roupa de cama de casos suspeitos; ou que tenha sido amamentado por casos suspeitos (bebês).
A DOENÇA
A doença pelo vírus Ebola (DVE) é causada por vírus da família Filoviridae, gênero Ebolavirus. Quando a infecção ocorre, os sintomas geralmente começam de forma abrupta. A primeira espécie de vírus Ebola foi descoberta em 1976, onde atualmente é a República Democrática do Congo, próximo ao rio Ebola. Desde então, os surtos têm ocorrido esporadicamente.
Há cinco subespécies identificadas de vírus Ebola. Quatro dos cinco têm causado doenças nos seres humanos: vírus Ebola (Zaire Ebolavirus); Vírus Sudão (Sudan Ebolavirus); Vírus Taï Forest (Floresta Ebolavirus Taï, ex-Côte d'Ivoire Ebolavirus); e vírus Bundibugyo (Bundibugyo Ebolavirus).
O quinto, vírus Reston (Reston Ebolavirus), causou doença em primatas não humanos, mas não em seres humanos. De acordo com as evidências científicas disponíveis, o vírus é zoonótico e o morcego é o reservatório mais provável.
Quatro dos cinco subtipos ocorrem em hospedeiro animal nativo da África. A infecção pelo vírus Ebola ocasiona febre (superior a 38°C), cefaleia, fraqueza, diarreia, vômitos, dor abdominal,
inapetência, odinofagia e manifestações hemorrágicas.
Período de Incubação
O período de incubação pode variar de 2 a 21 dias.
TRANSMISSÃO
Não há transmissão durante o período de incubação. A transmissão só ocorre após o aparecimento dos sintomas e se dá por meio do contato com sangue, tecidos ou fluidos corporais de indivíduos infectados (incluindo cadáveres), ou do contato com superfícies e objetos contaminados.
DETECÇÃO, NOTIFICAÇÃO E REGISTRO
O Ebola é uma doença de notificação compulsória imediata. A notificação deve ser realizada pelo profissional de saúde ou pelo serviço que prestar o primeiro atendimento ao paciente, pelo meio mais rápido disponível, de acordo com a Portaria Nº 1.271, de 6 de junho de 2014.
Todo caso suspeito deve ser notificado imediatamente às autoridades de saúde das Secretarias municipais, Estaduais e à Secretaria de Vigilância em Saúde.
O registro dos casos que se enquadram na definição de caso suspeito de Ebola deve ser realizado por meio da ficha de notificação individual no Sistema de Informação de Agravos de Notificação (SINAN) utilizando o Código Internacional de Doenças (CID) A98.4.
CASO PROVÁVEL: caso suspeito com histórico de contato com pessoa doente, participação em funerais ou rituais fúnebres de pessoas com suspeita da doença ou contato com animais doentes ou mortos.
CASO CONFIRMADO: Caso suspeito com resultado laboratorial para Reação de Polimerase em Cadeia (PCR) conclusivo para Ebola realizado em laboratório de referência.
CASO DESCARTADO: Caso suspeito com dois resultados laboratoriais para Reação de Polimerase em Cadeia (PCR) negativos para Ebola realizados em Laboratório de Referência definido pelo Ministério da Saúde, com intervalo mínimo de 48 horas entre as duas colheitas.
CONTACTANTE ou COMUNICANTE: Indivíduo que teve contato com sangue, fluido ou secreção de caso suspeito ou confirmado; ou que dormiu na mesma casa; ou teve contato físico direto com casos suspeitos ou com corpo de casos suspeitos que foram a óbito (funeral); ou teve contato com roupa ou roupa de cama de casos suspeitos; ou que tenha sido amamentado por casos suspeitos (bebês).
A DOENÇA
A doença pelo vírus Ebola (DVE) é causada por vírus da família Filoviridae, gênero Ebolavirus. Quando a infecção ocorre, os sintomas geralmente começam de forma abrupta. A primeira espécie de vírus Ebola foi descoberta em 1976, onde atualmente é a República Democrática do Congo, próximo ao rio Ebola. Desde então, os surtos têm ocorrido esporadicamente.
Há cinco subespécies identificadas de vírus Ebola. Quatro dos cinco têm causado doenças nos seres humanos: vírus Ebola (Zaire Ebolavirus); Vírus Sudão (Sudan Ebolavirus); Vírus Taï Forest (Floresta Ebolavirus Taï, ex-Côte d'Ivoire Ebolavirus); e vírus Bundibugyo (Bundibugyo Ebolavirus).
O quinto, vírus Reston (Reston Ebolavirus), causou doença em primatas não humanos, mas não em seres humanos. De acordo com as evidências científicas disponíveis, o vírus é zoonótico e o morcego é o reservatório mais provável.
Quatro dos cinco subtipos ocorrem em hospedeiro animal nativo da África. A infecção pelo vírus Ebola ocasiona febre (superior a 38°C), cefaleia, fraqueza, diarreia, vômitos, dor abdominal,
inapetência, odinofagia e manifestações hemorrágicas.
Período de Incubação
O período de incubação pode variar de 2 a 21 dias.
TRANSMISSÃO
Não há transmissão durante o período de incubação. A transmissão só ocorre após o aparecimento dos sintomas e se dá por meio do contato com sangue, tecidos ou fluidos corporais de indivíduos infectados (incluindo cadáveres), ou do contato com superfícies e objetos contaminados.
DETECÇÃO, NOTIFICAÇÃO E REGISTRO
O Ebola é uma doença de notificação compulsória imediata. A notificação deve ser realizada pelo profissional de saúde ou pelo serviço que prestar o primeiro atendimento ao paciente, pelo meio mais rápido disponível, de acordo com a Portaria Nº 1.271, de 6 de junho de 2014.
Todo caso suspeito deve ser notificado imediatamente às autoridades de saúde das Secretarias municipais, Estaduais e à Secretaria de Vigilância em Saúde.
O registro dos casos que se enquadram na definição de caso suspeito de Ebola deve ser realizado por meio da ficha de notificação individual no Sistema de Informação de Agravos de Notificação (SINAN) utilizando o Código Internacional de Doenças (CID) A98.4.
ATENDIMENTO INICIAL DO CASO SUSPEITO EM SERVIÇO DE SAÚDE
Considerando a emergência internacional, é importante que, no primeiro contato com paciente febril, os serviços de saúde perguntem sobre o histórico de viagem nos últimos 21 dias para os países onde há epidemia de Ebola. Caso positivo, o paciente será considerado como caso suspeito e deverão ser adotadas as medidas de biossegurança indicadas, evitando-se qualquer contato, procedimento ou manipulação que não seja absolutamente essencial naquele momento.
O serviço de saúde público ou privado que atender um caso suspeito de Ebola deverá notificar imediatamente a Secretaria Municipal, Estadual de Saúde ou à SVS; e acionar o SAMU 192 ou serviço indicado pela Secretaria Estadual de Saúde, que é o responsável pelo transporte do paciente ao hospital de referência. Deve-se manter o paciente em isolamento e aguardar a chegada da equipe ao local para realizar o transporte para o hospital de referência estadual.
As equipes dos hospitais de referência, juntamente com as comissões de controle de infecção hospitalar deverão definir condições, fluxos, procedimentos e responsáveis pelo atendimento dos casos suspeitos de Ebola.
PROCEDIMENTOS GERAIS A SEREM REALIZADOS NOS HOSPITAIS DE REFERÊNCIA PARA ATENDIMENTO DO PACIENTE
Alguns procedimentos gerais devem ser adotados no atendimento a um paciente considerado como suspeito para Ebola:
1. Todas as atividades que envolvem o atendimento ao paciente e o manuseio de qualquer material que teve contato com ele ou com seus fluidos corporais deverão ser realizadas adotando-se as medidas de biossegurança indicadas a cada caso;
2. Todos os profissionais de saúde encarregados do atendimento direto aos pacientes suspeitos de DVE devem estar protegidos utilizando os EPI especificados na Nota Técnica 2/2014 GGTES/ANVISA e no Anexo B deste Protocolo.
3. Evitar a movimentação e o transporte do paciente para fora do quarto de isolamento, restringindo-os às necessidades médicas. Quando necessário, tanto o paciente quanto o profissional que for fazer o transporte devem utilizar os EPI recomendados;
4. Não manipular caneta, telefone celular, óculos de grau ou outro objeto pessoal enquanto estiver paramentado para evitar contaminação;
5. Recomenda-se que os procedimentos de paramentação e retirada dos EPI sejam realizados em dupla, permitindo a observação cuidadosa da rotina de biossegurança preconizada;
6. Atenção especial deve ser dada aos procedimentos de lavagem das mãos, por parte dos profissionais que realizam os procedimentos, utilizando antisséptico como o álcool-gel ou soluções padronizadas pelo serviço. A higiene das mãos deve ser realizada imediatamente após a remoção dos EPI.
7. Todos os EPI deverão ser descartados como resíduos do Grupo A1, conforme descrito na RDC/Anvisa nº 306 de 04 de dezembro de 2004, que dispõe sobre o Regulamento Técnico para o gerenciamento de resíduos de serviços de saúde;
8. Usar dispositivos descartáveis para o atendimento ao paciente sempre que possível. Quando não houver dispositivo descartável, implantar o uso exclusivo para cada paciente, de estetoscópio, esfigmomanômetro e termômetro, que deverão sofrer desinfecção imediatamente após o uso;
9. Evitar o uso de altas pressões de água e procedimentos que gerem aerossóis e respingos;
10. Usar os EPI recomendados durante a limpeza do meio ambiente e do manuseio de resíduos;
11. Descartar os materiais perfuro-cortantes em recipientes de paredes rígidas, resistentes à punção, com tampa e resistentes à esterilização. Estes recipientes deverão estar localizados próximos à área de uso. Estes resíduos são considerados do Grupo A1;12. Todos os itens com os quais o paciente tiver contato e superfícies devem ser submetidos à desinfecção com hipoclorito de sódio 10.000 ppm ou 1% de cloro ativo (com 10 minutos de contato) ou álcool a 70%. Este procedimento deve ser
repetido a cada troca de plantão ou conforme necessidade, de acordo com o Manual Segurança do Paciente Limpeza e Desinfecção de Superfícies da Anvisa.
ATENDIMENTO NO HOSPITAL DE REFERÊNCIA ESTADUAL
O paciente permanecerá no hospital de referência estadual até que seja possível a sua remoção para o hospital de referência nacional. Caso a condição clínica do paciente não permita a transferência do mesmo de forma imediata, a reavaliação do quadro clínico deve ser periodicamente realizada e, tão logo seja possível, o SAMU 192 ou serviço indicado deve ser acionado para realização do transporte do paciente para a aeronave que o levará ao estado onde está localizado o hospital de referência
nacional e o atendimento ao paciente será continuado no hospital de referência nacional.
Os hospitais de referência estaduais deverão adotar os seguintes procedimentos específicos frente a um caso suspeito:
1. Notificar imediatamente a Secretaria Municipal, Estadual de Saúde ou à SVS;
2. Avaliar continuamente a condição clínica do paciente para verificar possibilidade de transferência para o hospital de referência nacional;
3. Orientar o paciente e familiares/acompanhantes sobre os procedimentos que serão adotados;
4. Internar o paciente em quarto privativo com banheiro, em isolamento, com condições de suporte à vida;
5. Realizar primeira coleta de material do paciente (sangue total) para diagnóstico laboratorial de Ebola, teste rápido para malária e tipagem sanguínea, em alíquotas separadas;
6. O teste rápido para malária deverá ser realizado em todos os casos suspeitos à beira do leito. Caso o teste seja positivo para malária, iniciar a terapêutica específica. Esse diagnóstico não descarta a suspeita de Ebola;
7. Caso o quadro clínico seja instável ou já seja indicada hemotransfusão, realizar a tipagem sanguínea em lâmina, por método simplificado à beira do leito;
8. Amostra para diagnóstico etiológico será transportada por empresa contratada pelo Ministério da Saúde para o laboratório de referência nacional Instituto Evandro Chagas (IEC) – Pará;
9. Indicar a hidratação oral ou endovenosa, conforme avaliação clínica;
10. Iniciar antibioticoterapia com cefalosporina de terceira geração (ceftriaxona);
11. Frente a um resultado laboratorial negativo para Ebola (PCR negativo), colher segunda amostra de sangue total 48 horas após a primeira colheita e encaminhá-la para o laboratório de referência;
12. Caso um resultado para o PCR seja positivo, o paciente será confirmado para Ebola;
13. Sendo negativos os resultados de ambas as análises laboratoriais realizadas pelo laboratório de referência, o caso será descartado para Ebola.
CONTINUIDADE DO ATENDIMENTO DO CASO SUSPEITO NO HOSPITAL DE REFERÊNCIA NACIONAL
O hospital de referência nacional deverá adotar os seguintes procedimentos específicos frente a um caso suspeito:
1. Notificar imediatamente a Secretaria Municipal, Estadual de Saúde ou à SVS;
2. Orientar o paciente e familiares/acompanhantes sobre os procedimentos que serão adotados;
3. Internar o paciente em quarto privativo com banheiro, em isolamento, com condições de suporte à vida;
4. Realizar primeira coleta de material do paciente (sangue total) para diagnóstico laboratorial de Ebola, teste rápido para malária e tipagem sanguínea, em alíquotas separadas;
5. O teste rápido para malária deverá ser realizado em todos os casos suspeitos à beira do leito. Caso o teste seja positivo para malária, iniciar a terapêutica específica. Esse diagnóstico não descarta a suspeita de Ebola;
6. Caso o quadro clínico seja instável ou já seja indicada hemotransfusão, realizar a tipagem sanguínea em lâmina, por método simplificado à beira do leito;
7. Amostra para diagnóstico etiológico será transportada por empresa contratada pelo Ministério da Saúde para o laboratório de referência nacional Instituto Evandro Chagas (IEC) – Pará;
8. Indicar a hidratação oral ou endovenosa, conforme avaliação clínica;
9. Iniciar antibioticoterapia com cefalosporina de terceira geração (ceftriaxona);
10. Frente a um resultado laboratorial negativo para Ebola (PCR negativo), colher segunda amostra de sangue total 48 horas após a primeira colheita e encaminhá-la para o laboratório de referência;
11. Caso um resultado para o PCR seja positivo, o paciente será confirmado para Ebola;
12. Sendo negativos os resultados de ambas as análises laboratoriais realizadas pelo laboratório de referência, o caso será descartado para Ebola.
PROCEDIMENTOS PARA DIAGNÓSTICO LABORATORIAL
A. Coleta
A colheita de amostras deve ser realizada de modo asséptico pela equipe responsável pela atenção direta ao paciente. O responsável pela colheita deve estar protegido com os EPI adequados.
As amostras somente deverão ser colhidas após a chegada da caixa de transporte à área adjacente ao quarto de isolamento onde está o paciente.
B. Tipo de amostra
Deverão ser colhidos 10 mL de sangue, sendo uma alíquota para diagnóstico confirmatório de DVE e outra para exames complementares (teste rápido para malária e tipagem sanguínea à beira do leito; outros exames de patologia clínica serão realizados somente no laboratório do hospital de referência nacional). Não é necessário, na fase aguda, separar o soro do sangue, procedimento que pode aumentar significativamente o risco de infecção acidental. É obrigatório o uso de sistema de
coleta de sangue a vácuo com tubos plásticos secos estéreis selados para o diagnóstico etiológico.
Nos casos de óbitos em que não se tenha obtido o sangue, fragmento de pele (sugere-se do pescoço) e swab, com insumos definidos pelo Ministério da Saúde, de orofaringe deverão ser colhidos, adotando-se os mesmos cuidados de proteção. A necropsia não deverá ser realizada.
C. Transporte de amostra
O material biológico (sangue ou tecidos) deve ser transportado com gelo seco, em caixas triplas destinadas a substâncias infecciosas Categoria A UN/2814, para o Laboratório de Referência – Instituto Evandro Chagas (IEC). As substâncias infecciosas da categoria A só podem ser transportadas em embalagens que atendam às especificações da classe 6.2 das Nações Unidas e estejam em conformidade com a Instrução de embalagem P620.
DIAGNOSTICO DIFERENCIAL
A DVE é uma síndrome febril hemorrágica aguda cujos diagnósticos diferenciais principais são: malária, febre tifoide, shiguelose, cólera, leptospirose, peste, ricketsiose, febre recorrente, doença meningocócica, hepatite, dengue grave e outras febres hemorrágicas.
TRATAMENTO
Não existe tratamento específico para a doença, sendo limitado às medidas de suporte à vida.
INVESTIGAÇÃO EPIDEMIOLÓGICA
Colher informações detalhadas sobre o histórico de viagem para áreas afetadas pelo vírus, a fim de identificar possível local provável de infecção (LPI).
Deve-se, ainda, buscar no histórico de viagem as atividades de possível exposição ao vírus, como contato com indivíduo suspeito (vivo ou morto); animal (vivo ou morto); e tecidos, sangue e outros fluidos corporais infectados. Adicionalmente, recomenda-se registrar detalhadamente as manifestações clínicas apresentadas.
Os contatos de casos suspeitos identificados deverão ser monitorados por 21 dias após a última exposição conhecida. Para o acompanhamento dos contatos assintomáticos não é necessário o uso de EPI pelos profissionais de saúde. A partir da manifestação de sintomas compatíveis com DVE os contactantes serão tratados como casos suspeitos.
Observações:
Os EPI devem ser colocados imediatamente antes da entrada no quarto de isolamento e devem ser removidos imediatamente antes da saída do quarto. A remoção dos EPI deve ser bastante criteriosa para evitar a contaminação de mucosas, pele e roupas dos profissionais de saúde.
O profissional deve proceder a higienização das mãos imediatamente após a remoção do EPI.
É importante reforçar que não devem ser utilizados adereços como anéis, pulseiras ou outros que possam favorecer a contaminação e consequentemente a propagação do vírus.
Os profissionais que atuam na assistência a pacientes com suspeita de infecção pelo vírus Ebola devem remover as roupas privativas antes de deixar o local de trabalho e encaminhá-las para a unidade de processamento de roupas do serviço.
Devem ser definidos profissional responsável, frequência e fluxo para o encaminhamento desses artigos para os processos de limpeza e desinfecção.
Os protetores faciais e os óculos devem ser submetidos aos processos de limpeza, com água e sabão/detergente, e de desinfecção. Sugere-se, para a desinfecção, álcool a 70%, hipoclorito de sódio a 1% ou outro desinfetante recomendado pelo fabricante e compatível com o material do equipamento.
8.10.14
Como medir corretamente a Pressão Arterial
1. Obter a circunferência aproximadamente no meio do braço. Após a medida selecionar o manguito de tamanho adequado ao braço.
2. Colocar o manguito, sem deixar folgas, 2 a 3 cm acima da fossa cubital.
3. Centralizar o meio da parte compressiva do manguito sobre a artéria braquial.
4. Estimar o nível da pressão sistólica pela palpação do pulso radial. O seu reaparecimento corresponderá à PA sistólica.
5. Palpar a artéria braquial na fossa cubital e colocar a campânula ou o diafragma do estetoscópio sem compressão excessiva.
6. Inflar rapidamente até ultrapassar 20 a 30 mmHg o nível estimado da pressão sistólica, obtido pela palpação.
7. Proceder à deflação lentamente (velocidade de 2 mmHg por segundo).
8. Determinar a pressão sistólica pela ausculta do primeiro som (fase I de Korotkoff), que é em geral fraco seguido de batidas regulares, e, após, aumentar ligeiramente a velocidade de deflação.
9. Determinar a pressão diastólica no desaparecimento dos sons (fase V de Korotkoff).
10. Auscultar cerca de 20 a 30 mmHg abaixo do último som para confirmar seu desaparecimento e depois proceder à deflação rápida e completa.
11. Se os batimentos persistirem até o nível zero, determinar a pressão diastólica no abafamento dos sons (fase IV de Korotkoff) e anotar valores da sistólica/diastólica/zero.
12. Sugere-se esperar em torno de um minuto para nova medida, embora esse
aspecto seja controverso.
13. Informar os valores de pressões arteriais obtidos para o paciente.
14. Anotar os valores exatos sem “arredondamentos” e o braço em que a pressão arterial foi medida.
3.10.14
Crescimento e Desenvolvimento
Crescimento - Processo quantitativo de aumento da massa corporal. Hiperplasia e hipertrofia celular.
Desenvolvimento - Processo qualitativo de aquisição de novas capacidades ou novas funçoes pelo organismo.
Processos interligados que ocorrem juntos com muitas interfaces.
Fases - Crescimento geral ou Somático
Fase intra-uterina - fase de maior crescimento com potencial genético pouco importante. Depende mais das condições intra uterinas. Principal hormônio é a insulina.
Fase de Lactente - Reflexo da fase intra-uterina, desde o nascimento até os 2 anos de idade. desasceleração da fase intra-uterina. Primeiro ano triplica o tamanho (25 cm). Segundo ano cresce 12 cm. Crescimento depende mais da nutrição do que hormônios.
Fase Infantil - Crescimento regular. 6 a 7 cm por ano. engorda 2 a 3 kilos por ano. Depende do hormônio de crescimento e do potencial genético.
Puberdade - Nova asceleração do crescimento que depende do aumento de hormônios sexuais e de crescimento.
Crescimento Neural
Nao acompanha crescimento somático
Maximo dutante os 2 anos de vida. (circunferência craniana).
Crescimento Linfóide
Crecimento acelerado até idade pré-escolar até o início da puberdade que descresce na idade adulta.
Crescimento Genital
Surto de crescimento depois da puberdade.
Parametros de crescimento
Grafico de crescimento (OMS)
Investicação quando abaixo do p3 ou acima do p97 realizando acompanhamento da velocidade de crescimento.
Avaliação do Desenvolvimento
Quatro áreas: Motora (crânio-caudal), adaptativa, social, linguagem
Sequencial e Previsível.
RN
Motor - membros fletidos, postura tônico-cervical, cabeça pende.
Adapatativo - fixa a visão.
Social - prefere a face humana.
1 mês
Motor - membros fletidos, postura tônico-cervical, levanta o queixo em prono.
Adaptativo - segue 90 graus.
Social - sorri.
2 meses
Motor - postura tônico-cervical, levanta a cabeça em prono.
Adaptativo - segue 180 graus em todo campo visual.
Social - sorriso social em resposta a estimulos.
Linguagem - vocalização rudimentar.
3 meses
Motor - postura tônico-cervical, levanta a cabeça e tronco em prono, sustentação pendular da cabeça.
Adaptativo - estende a mão para pegar obejtos.
Social - contato social.
Linguagem - sons guturais, consonantais.
4 meses
Motor - cabeça centralizada, olha para as mãos na linha média, sustenta a cabeça.
Adaptativa - pega palmar cubital.
Social - ri alto.
Linguagem - sons guturais.
6 - 7 meses
Motor - vira, senta por pouco tempo sem apoio.
Adaptativo - pega radial, transfere objeto entre as mãos.
Social - prefere a mãe.
Linguagem - polissílbos vogais.
9 - 10 meses
Motor - senta sozinho e sem apoio, engatinha.
Adaptativo - segura objetos com pinça entre polegar e indicador, solta objetos a ser retirados.
Social - estranha, acena, bate palmas, brinca de cadê (sentido da permanência).
Linguagem - Mama, Papa.
12 meses
Motor - anda com apoio, levanta sozinho.
Adaptativo - apanha objetos com a pinça entre o polegar e indicador, entrega objetos por solicitação.
Social - interage (vestir, brincar).
Linguagem - algumas palavras.
Adolescencia - fase da vida de transformações biológicas, psicológicas e sociais. 10 aos 20 anos de idade.
Inicio da puberdade
Meninos - 12 anos (9 a 14) - aumento testicular (4 ml)
Meninas - 10 anos (8 aos 13) - telarca
Pico de crescimento
Meninos - 9,5 cm aos 13,5 anos.
Meninas - 8,3 aos 11,5 anos.
Menarca - 12 a 12,5 anos. Cresce 6 cm depois da menarca.
Desenvolvimento - Processo qualitativo de aquisição de novas capacidades ou novas funçoes pelo organismo.
Processos interligados que ocorrem juntos com muitas interfaces.
Fases - Crescimento geral ou Somático
Fase intra-uterina - fase de maior crescimento com potencial genético pouco importante. Depende mais das condições intra uterinas. Principal hormônio é a insulina.
Fase de Lactente - Reflexo da fase intra-uterina, desde o nascimento até os 2 anos de idade. desasceleração da fase intra-uterina. Primeiro ano triplica o tamanho (25 cm). Segundo ano cresce 12 cm. Crescimento depende mais da nutrição do que hormônios.
Fase Infantil - Crescimento regular. 6 a 7 cm por ano. engorda 2 a 3 kilos por ano. Depende do hormônio de crescimento e do potencial genético.
Puberdade - Nova asceleração do crescimento que depende do aumento de hormônios sexuais e de crescimento.
Crescimento Neural
Nao acompanha crescimento somático
Maximo dutante os 2 anos de vida. (circunferência craniana).
Crescimento Linfóide
Crecimento acelerado até idade pré-escolar até o início da puberdade que descresce na idade adulta.
Crescimento Genital
Surto de crescimento depois da puberdade.
Parametros de crescimento
- Peso - dado antropométrico mais sensível (ganho ponderal).
- Estatura (altura - em pé) - Comprimento (deitada).
- Perimetro cefálico - até os 2 anos de idade. Forma quantitativa de avaliar integridade do SNC.
Grafico de crescimento (OMS)
Investicação quando abaixo do p3 ou acima do p97 realizando acompanhamento da velocidade de crescimento.
Avaliação do Desenvolvimento
Quatro áreas: Motora (crânio-caudal), adaptativa, social, linguagem
Sequencial e Previsível.
RN
Motor - membros fletidos, postura tônico-cervical, cabeça pende.
Adapatativo - fixa a visão.
Social - prefere a face humana.
1 mês
Motor - membros fletidos, postura tônico-cervical, levanta o queixo em prono.
Adaptativo - segue 90 graus.
Social - sorri.
2 meses
Motor - postura tônico-cervical, levanta a cabeça em prono.
Adaptativo - segue 180 graus em todo campo visual.
Social - sorriso social em resposta a estimulos.
Linguagem - vocalização rudimentar.
3 meses
Motor - postura tônico-cervical, levanta a cabeça e tronco em prono, sustentação pendular da cabeça.
Adaptativo - estende a mão para pegar obejtos.
Social - contato social.
Linguagem - sons guturais, consonantais.
4 meses
Motor - cabeça centralizada, olha para as mãos na linha média, sustenta a cabeça.
Adaptativa - pega palmar cubital.
Social - ri alto.
Linguagem - sons guturais.
6 - 7 meses
Motor - vira, senta por pouco tempo sem apoio.
Adaptativo - pega radial, transfere objeto entre as mãos.
Social - prefere a mãe.
Linguagem - polissílbos vogais.
9 - 10 meses
Motor - senta sozinho e sem apoio, engatinha.
Adaptativo - segura objetos com pinça entre polegar e indicador, solta objetos a ser retirados.
Social - estranha, acena, bate palmas, brinca de cadê (sentido da permanência).
Linguagem - Mama, Papa.
12 meses
Motor - anda com apoio, levanta sozinho.
Adaptativo - apanha objetos com a pinça entre o polegar e indicador, entrega objetos por solicitação.
Social - interage (vestir, brincar).
Linguagem - algumas palavras.
Adolescencia - fase da vida de transformações biológicas, psicológicas e sociais. 10 aos 20 anos de idade.
Inicio da puberdade
Meninos - 12 anos (9 a 14) - aumento testicular (4 ml)
Meninas - 10 anos (8 aos 13) - telarca
Pico de crescimento
Meninos - 9,5 cm aos 13,5 anos.
Meninas - 8,3 aos 11,5 anos.
Menarca - 12 a 12,5 anos. Cresce 6 cm depois da menarca.
29.9.14
Meningoencefalite
Crescimento de bacterias no espaço subaracnóide. que pode comprometer o cérebro (edema, isquemia cerebral).
Etiologia
RN até 2 meses: E. coli, Enterobacter klebsiela pneumoniae, streptococus agalactiae (grupo B), listeria monocytogenes.
3 meses até 20 anos: Neiseria Meningitidis, S. pneumoniae, H. influenzar tipo B até 5 anos.
20 a 55 anos: S. pneumoniae, N. Meningiditis, Streptococus grupo B (maior de 50 com comorbidades)
Após 55 anos: S. pneumonia, listeria monocytogenes.
Gravidez: S. pneumonia ou N. meningiditis, Listeria monocytogenes.
Deficiencia de imunidade celular (trasplantados, malignidades, terapia imunosupressora): Listeria monocytogenes.
Após neurocirurgia ou infecção de shunt (derivação ventrículo peritoneal): S. coagulase negativo, S. aureus, bacilos gram negativos.
Pós punção lombar: S. aureus, P. aeruginosa.
Fisiopatologia
Infecção bacteriana do espaço subaracnoide que envolve o cérebro (meningoencefalite).
Ocorre a penetração da bacteria no espaço subaracnoide colonizando nasofaringe, ou por uma pneumonia meningococica, fratura de base de cranio, a partir de então, invade vias aéreas e cai na corrente sanguínea e chega ao espaço subaracnoide e proliferam, mas são lisados por células imunes e os componentes da parede celular dessas bactérias sao as responsáveis por deflagar uma resposta inflamatória (TNF alfa e IL1) exagerada, aumentando a permeabilidade da barreira hematoencefálica (edema cerebral vasogênico), isso permite a passagem de leucócitos, formando no líquor um exsudato expeso que se adere as granulções aracnoideas, bloqueando a drenagem liquorica levando a hidrocefalia + edema cerebral intersticial. Posteriormente pode haver uma infiltração de leucócitos em vasos vizinhos (ramos do poligno de wilis), e sofrem uma infalamação das suas paredes ocorrendo uma isquemia cerebral (edema cerebral citotóxico).
Manifestações clínicas
Menincoccemia - Choque (septico) com evolução em menos de 24 horas e ausência de meningite. Comeca com maculas eritematosas que se transforma em um rash petequial (purpuras) que pode evoluir para bolhas hemorragicas acompanhado de necrose e ulceração das extremidades. Provoca tambem a sindrome de Waterhouse-Friderichsen (hemorragia das adreanais).
Meningite bacteriana
Febre, cefaleia e rigidez de nuca (triade clássica), nausea, vômitos, fotofobia e convulsões.
Aumento da Pressão intracraniana por edema cerebral (sinais clinicos - reflexo de cushing: papiledema, bradicardia, HA e arritmia respiratória, rebaixamento do nivels de consciencia).
Sinais meningeos - Kernig e Brudzinski.
Diagnóstico
Hemocultura
Punção Lombar
Neuroimagem antes da punção lombar se sinais de hipertensão intra craniana, sinal neurológico focal, malignidade, imunosuprimido, etc.
Liquor normal - Pressão até 18 cm de H2O, coloração agua de rocha, celularidade até 4/mm3, Proteínas até 30mg/dL, glicose de 50 a 80 mg/dL, relação glicose liquor/glicose soro menor a 0,40.
Liquor alterado - Pressão maior a 18, coloração turva ou purulenta, celularidade de 1.000 a 10.000 (PMN). Proteinas maior a 45, glicose menor a 40 mg/dL.
Obs.: Na meningite viral, apresenta celularidade aumentada as custa de linfonuclear, glicorraquia normal e proteinas discretamente aumentadas. As vezes, pode dar, nas primeiras um liquor com PMN, parecido a bacteriana. Na dúvida, pedir PCR e pro-calcitonina (normais na viral).
Clutura do Liquor - Positiva em mais de 50% (nao basear na cultura, pela demora do seu resultado). Aglutinação pelo látex - melhor na pneumococica. S - 30 a 70%, E - 95 a 100%
PCR bacteriano - fragmentos de DNA das bacterias com melhor S e E.
Tratamento
Antibioticoterapia empírica - Primeira dose antes do liquor e neuroimagem.
RN - Ampicilina + Cefotaxima
Etiologia
RN até 2 meses: E. coli, Enterobacter klebsiela pneumoniae, streptococus agalactiae (grupo B), listeria monocytogenes.
3 meses até 20 anos: Neiseria Meningitidis, S. pneumoniae, H. influenzar tipo B até 5 anos.
20 a 55 anos: S. pneumoniae, N. Meningiditis, Streptococus grupo B (maior de 50 com comorbidades)
Após 55 anos: S. pneumonia, listeria monocytogenes.
Gravidez: S. pneumonia ou N. meningiditis, Listeria monocytogenes.
Deficiencia de imunidade celular (trasplantados, malignidades, terapia imunosupressora): Listeria monocytogenes.
Após neurocirurgia ou infecção de shunt (derivação ventrículo peritoneal): S. coagulase negativo, S. aureus, bacilos gram negativos.
Pós punção lombar: S. aureus, P. aeruginosa.
Fisiopatologia
Infecção bacteriana do espaço subaracnoide que envolve o cérebro (meningoencefalite).
Ocorre a penetração da bacteria no espaço subaracnoide colonizando nasofaringe, ou por uma pneumonia meningococica, fratura de base de cranio, a partir de então, invade vias aéreas e cai na corrente sanguínea e chega ao espaço subaracnoide e proliferam, mas são lisados por células imunes e os componentes da parede celular dessas bactérias sao as responsáveis por deflagar uma resposta inflamatória (TNF alfa e IL1) exagerada, aumentando a permeabilidade da barreira hematoencefálica (edema cerebral vasogênico), isso permite a passagem de leucócitos, formando no líquor um exsudato expeso que se adere as granulções aracnoideas, bloqueando a drenagem liquorica levando a hidrocefalia + edema cerebral intersticial. Posteriormente pode haver uma infiltração de leucócitos em vasos vizinhos (ramos do poligno de wilis), e sofrem uma infalamação das suas paredes ocorrendo uma isquemia cerebral (edema cerebral citotóxico).
Manifestações clínicas
Menincoccemia - Choque (septico) com evolução em menos de 24 horas e ausência de meningite. Comeca com maculas eritematosas que se transforma em um rash petequial (purpuras) que pode evoluir para bolhas hemorragicas acompanhado de necrose e ulceração das extremidades. Provoca tambem a sindrome de Waterhouse-Friderichsen (hemorragia das adreanais).
Meningite bacteriana
Febre, cefaleia e rigidez de nuca (triade clássica), nausea, vômitos, fotofobia e convulsões.
Aumento da Pressão intracraniana por edema cerebral (sinais clinicos - reflexo de cushing: papiledema, bradicardia, HA e arritmia respiratória, rebaixamento do nivels de consciencia).
Sinais meningeos - Kernig e Brudzinski.
Hemocultura
Punção Lombar
Neuroimagem antes da punção lombar se sinais de hipertensão intra craniana, sinal neurológico focal, malignidade, imunosuprimido, etc.
Liquor normal - Pressão até 18 cm de H2O, coloração agua de rocha, celularidade até 4/mm3, Proteínas até 30mg/dL, glicose de 50 a 80 mg/dL, relação glicose liquor/glicose soro menor a 0,40.
Liquor alterado - Pressão maior a 18, coloração turva ou purulenta, celularidade de 1.000 a 10.000 (PMN). Proteinas maior a 45, glicose menor a 40 mg/dL.
Obs.: Na meningite viral, apresenta celularidade aumentada as custa de linfonuclear, glicorraquia normal e proteinas discretamente aumentadas. As vezes, pode dar, nas primeiras um liquor com PMN, parecido a bacteriana. Na dúvida, pedir PCR e pro-calcitonina (normais na viral).
Clutura do Liquor - Positiva em mais de 50% (nao basear na cultura, pela demora do seu resultado). Aglutinação pelo látex - melhor na pneumococica. S - 30 a 70%, E - 95 a 100%
PCR bacteriano - fragmentos de DNA das bacterias com melhor S e E.
Tratamento
Antibioticoterapia empírica - Primeira dose antes do liquor e neuroimagem.
RN - Ampicilina + Cefotaxima
- 1 a 3 meses - Ampicilina + Cefotaxima ou Ceftriaxona
- Maior de 3 meses até 54 anos - Cefotaxima ou Ceftriaxone + Vancomicina.
- Maiores de 55 ou adultos alcoolatras ou com doenças debilitantes - Ampicilina + cefotaxima ou Ceftriaxona + Vancomicina.
- Nosocomial, pós-TCE, pós-neurocirrugia, neutropênicos, distúrbios de imunidade celular - Ampicilina + Ceftazidima + Vancomicina.
Glicocorticóide - Primeira dose da dexametosona 10 a 20 10 mg IV - 15 a 20 minutos antes da primeira dose do antibiotico. Se pneumococo, manter por 4 dias a cada 6 horas.
Obs.: atrapalha a penetração da vancomicina, sendo indicado acrescentar a rifampicina ao esquema ou aplicação direta na cisterna magna por cateter.
Quando realizar uma repunçao?
RN em 48 a 72 horas.
Persistência dos sinais/sintomas além de 48 horas.
Meningite meningocócica.
Se espera uma viragem para mononuclear em até 48 horas, Gram nao deve mostrar microorganismo, normalização da glicorraquia.
Marcadores de mau prognostico nas meningites bacterianas
Quando realizar uma repunçao?
RN em 48 a 72 horas.
Persistência dos sinais/sintomas além de 48 horas.
Meningite meningocócica.
Se espera uma viragem para mononuclear em até 48 horas, Gram nao deve mostrar microorganismo, normalização da glicorraquia.
Marcadores de mau prognostico nas meningites bacterianas
- Rebaixamento do nível de consciencia na admissão
- Convulsões dentro de 24 horas da admissão.
- Extremos das idades.
- Necessidade de ventilação mecânica.
- Atraso no início da terapia.
- Liquor com glicose menor a 40 ou Proteína maior a 300.
Quimioprofilaxia
Situação que se expoe ao meningococo e posterior colonizaçao da nasofaringe pelo meningococo.
Comunicantes, mais de 24 horas em contato com o caso índice por 5 dias ou mais por semana, creches, familiares.
Doença Meningocócica
Primeira escolha - Rifampicina 10 mg até 600 mg/dia, por 2 dias.
Ceftriaxona 250 mg IM - dose única
ciprofloxacino 750 mg IM - dose única
Azitromicina 500 mg (dose unica).
Meningite por Haemophilus
Menores de 5 anos além do caso índice e não vacinada - rifampicina 10 mg/kg até 600 mg/dia, por 4 dias. Se foi vacinado, não se indica para nenhum contactante.
23.6.14
Distúrbios Respiratórios do Recém-Nascido
Periodo
Neonatal
RN - primeiro dia de
nascimento ate 28 dias.
Classificação
Peso
- Baixo
peso - Menor que 2,500 gr.
Muito Baixo peso - Menor que1,500
gr.
Baixo peso extremo - Menor que 1,000
gr.
Idade
Gestacional
Prematuro - Gestacao que
durou menos que 37 semanas.
Termo - 37 semanas a 42
semanas incompletas.
Pos-termo
ou pos maduro - Maior a 42 semanas.
Grafico
comparativo Peso - Idade
Lubchenco
- Percentil
Abaixo do percentil 10 PIG
Entre percentil 10 e 90 AIG
Acima do percentil 90 GIG
Distúrbios Respiratórios
do RN
Doença de membrana Hialina - Síndrome
do desconforto respiratório do RN.
TTRN
SAM
Doença de Membrana
Hialina
Pneumocito do tipo II é responsável
pelo formação do surfactante, que só existe em uma quantidade adequada próximo
ao termo. O surfactante reduz a tensao superficial da agua contida nos
alveolos. Na Doencia DMH, nao ha surfactante suficiente levando a um disturbio
de ventilacao perfusao durante a expiracao, reduzindo o tempo de troca gasosa e
aumenta o trabalho respiratorio.
Historia
Perinatal
Fatores
de Risco
Prematuridade - Menor IG, Maior o risco
Asfixia - Pneumocito II é
extremamente sensível a hipoxemia, produzindo menos surfactante.
Sexo Masculino
Raça Branca
Diabetes Materno - Insulina
retarda madurecimento pulmonar. O feto produz quantidades maiores de insulina.
Fatores
de redução de risco
Tudo que aumenta cortisol,
acelera maturação pulmonar. Dar corticoides para a mãe.
Estress fetal crônico.
Ruptura prolongada de
membranas.
Clinica
- síndrome do desconforto respiratório.
Inicio nas primeiras horas de
vida (na sala de parto)
Taquipneia
Retrações costais
Gemido expiratório (ruídos
pelo fechamento da glotes).
Batimento de asa de nariz.
Diagnostico
Rx - Redução difusa do
ar (microatelectasias difusas) - infiltrado reticulogranular difuso - vidro moído
ou vidro fosco - aerobroncogramas. Diminuicao do volume pulmonar.
Tratamento
Oxigenoterapia (campanula)
CPAP
nasal - pressao positiva continua nas vias aéreas para estabilizar os
alveolos (pressao de agua de 5 mmHg).
Ventilação Mecânica com Surfactante
exógeno (via traqueal).
Antibiótico (Ampicilina +
Gentamicina).
Profilaxia
Corticoterapia Materna -
Betametasona (fluorado).
surfactante profilático -
<30 o:p="" semanas.="">
Taquipneia Transitória
(Síndrome do Pulmão Úmido)
O pulmão do feto não é aerado
e estão preenchidas de líquido secretado
ativamente pelas células do epitélio respiratório em equilíbrio dinâmico
com o líquido amniótico.
Um pouco antes do nascimento,
esse liquido deixa de ser secretado e começa ser absorvido pelo epitélio respiratório
desencadeado pela adrenalina na primeira contração.
Na TTRN há um retardo na
reabsorção desse liquido nascendo com liquido pulmonar.
Historia
Perinatal
Acontece quando o RN nasce sem
trabalho de parto prévio, ou seja, em cesarianas programadas.
RN a termo
Clinica
Inicio nas primeiras horas de
vida.
Deconforto respiratorio
variavel (leve - na maioria somente taquipneia).
Rápida resolução.
Diagnostico
Rx - Pulmão Úmido.
Hiperinsuflação - edema
bronqueolar.
congestão peri-hilar
Aumento da trama vascular.
Liquido cisural
Pequeno transudado - Derrame
pleural discreto.
Tratamento
Oxigenoterapia.
Profilaxia
Evitar cesarianas eletivas.
Síndrome de Aspiração
Meconial
Eliminação de mecônio dentro
do útero por asfixia fetal (relaxa o esfíncter anal), aumento da movimentação respiratória
que em geral levam mecônio a traqueia ao nascimento, somente a partir daí
ocorre a aspiração para as vias aéreas inferiores levando a uma pneumonite química
o que provoca um bloqueio mecânico expiratório levando a uma hiperinsuflação
com diminuição da complacência pulmonar significativa.
Clinica
Historia
Perinatal
Termo e Pos-termo
Liquido amniótico tinto de mecônio
- sofrimento fetal.
Inicio nas primeiras horas.
Desconforto respiratório
grave.
Baixo índice de Apgar.
Diagnostico
Rx - Hiperinsuflação
Infiltrado alveolar grosseiro
Pneumotórax associado.
Pneumonia.
Tratamento
Ventilação mecânica
Antibioticoterapia
Conduta
na sala de parto
Observar manifestações
clinicas do bebe para ver se existe ou não mecônio na traqueia.
Sem sinais de asfixia -
nenhuma medida especial.
sinais de asfixia - aspiração
traqueal.
3.5.14
Choque
Define-se como choque a condição fisiopatológica caracterizada clinicamente por hipotensão severa, pressão arterial sistólica menor que 90 mmhg, ou ainda sistólica menor que 30 mmhg do basal conhecido, capaz de desencadear respostas clínicas variáveis na dependência de má perfusão e lesão tecidual Ou ainda a Insuficiência Circulatória Instalada com lesão tissular.
Tipos de choque
|
Causas
|
Hipovolêmico
|
Hemorragia (politrauma, hemorragia digestiva alta,
etc.);
Perdas Hídricas (diarréia, vômitos, dengue, etc.);
Sequestro
de líquidos (queimaduras, peritonites, colites);
Drenagem
de transudatos, asctie e hidrotórax.
|
Cardiogênico
|
IAM;
Arritmia;
Miocardiopatias;
Lesão valval aguda;
Ruptura do septo
intraventricular ou da parede livre.
|
Obstrutivo
|
Tromboembolismo
pulmonar;
Pneumotórax
hipertensivo;
Tamponamento
cardíaco;
Pericardite
contritiva;
Estenose
aórtica.
|
Distributivo
|
Sepse;
Síndrome da resposta
inflamatória sistêmica;
Choque anafilático;
Choque neurogênico;
Insuficiência
suprarrenal aguda;
Coma mixedematoso;
Anafilaxia;
Trauma raquimedular.
|
Alterações
Hemodinâmicas
|
Hipovolêmico
|
Obstrutivo
|
Cardiogênico
|
Distributivo
|
Anafilático
|
|
Neurogênico
|
Séptico
|
|||||
FC
|
Aumentada
|
Aumentada
|
Aumentada
|
Diminuída
|
Aumentada
|
Aumentada
|
PVC
|
Diminuída
|
Variável
|
Aumentada
|
Diminuída
|
Diminuída
|
Diminuída
|
POAP
|
Diminuída
|
Variável
|
Variável
|
Diminuída
|
Diminuída
|
Diminuída
|
RVS
|
Aumentada
|
Aumentada
|
Aumentada
|
Aumentada
|
Diminuída
|
Diminuída
|
IC
|
Diminuída
|
Diminuída
|
Diminuída
|
Diminuída
|
Variável
|
Variável
|
Avaliação da perfusão tecidual
|
|
Saturação venosa de oxigênio (SvO2)
|
Gasometria
colhida em acesso venoso central. A queda da saturação venosa da hemoglobina
(menor a 70%) evidencia alta taxa de extração periférica de oxigênio,
secundária à hiperfusão absoluta ou relativa de tecidos com alta demanda
metabólica.
|
Lactato
|
Sua
elevação indica pacientes mais graves. Colher sangue de artéria ou de acesso
venoso central. Terapêuticas que determinam queda do lactato maior igual a
10% em 1 hora do tratamento indicam boa evolução;
|
O cateter de Swan-Ganz é um cateter flexível e fabricado em poliuretano que, introduzido através de uma veia central de adequado calibre, chega as estruturas cardíacas e pulmonares.
É inserido para obter dados muito precisos e indicado na terapêutica para o controle do estado hemodinâmico do paciente crítico e, sobretudo, se está em estado de choque, situação em que o catéter encontra sua máxima indicação. Para obtenção de amostras de sangue venoso-misto para gasometria que, ao ser analisado juntamente com a gasometria arterial e mediante fórmulas específicas, determina a fração de extração de oxigênio do paciente.
Complicações da inserção de Swan-Ganz
Complicações da passagem do catéter - Arrtimias, enovelamento, danos em válvulas, perfuração da artéria pulmonar.
Complicações da punção - Punção da artéria pulmonar, hematomas, pneumotórax, sindrome de Horner, Lesão do plexo braquial, embolia gasosa, lesão do nervo frênico.
Complicações da presença do cateter - trombose venosa, sepse, endocardite, infarto pulmonar.
Conduta
Expansão Volêmica
|
Cristalóides - melhor custo-benefício.
Soro fisiológico ou Ringer Lactato.
|
|
Colóides
- albumina. Sem vantagem em relação aos cristalóides (indicado para pacientes
com síndrome hepatorrenal, sepse decorrente de peritonite bacteriana
espontânea e após paracentese de grande volume).
|
||
Hemáceas
- se choque hipovolêmico com perdas sanguineas de pelo menos 30% (1,5L).
|
||
Vasopressores
|
Noradrenalina
|
Principal
droga vasopressora: iniciar após otimização da volemia;
Potente
vasoconstritor: aumenta RVS (pós-carga);
Dose
inicial: 0,05ug/kg/min, sem dose limite.
|
Dopamina
|
Indicado
em caso de ausência da noradrenalina;
Menor
a5ug/kg/min - efeito dopaminérgico, sem benefício.
5
a 10ug/kg/min - aumenta DC por aumentar FC.
Maior
a 10ug/kg/min - vasoconstrição sistêmica;
Maior
a 20ug/kg/min - sem beneficio;
|
|
Vasopresina
|
Indicado
em choque refratário às catecolamina;
Pode
produzir isquemia tecidual.
|
|
Inotrópicos
|
Dobutamina
|
Ação
beta-1 e beta-2;
Aumenta
DC, diminui RVS, pode ou nao mudar PA;
Dose:
5 a 15u/kg/min - aumenta contratilidade cardiaca e diminui RVP; Maior a 30u/kg/min
- arritmias e elevação da PA
|
Inibidores
da fosfodiesterase
|
Amrinona
e milrinona;
São
inotrópicos positivos e vasodilatadores;
O
uso pode levar a um quadro de hipotensão grave.
|
|
Levosimendana
|
Detemina
maior inotropismo sem aumento de consumo de O2;
Indicações
- IC congênita descompensada, choque cardiogênico pós-IAM, pós-circulação
extracorpórea.
|
|
Metas do
Tratamento
|
PAM
maior a 65mmHg;
|
PVC
de 8 a 12mmHg;
|
Débito
urinário maior a 0,5mL/kg/h
|
SatO2
maior a 92% em ar ambiente;
|
Saturação
venosa central de O2 maior a 70% ou saturação venosa mista de O2 maior a 65%
(se as metas de saturação venosa não forem atingidas, considerar transfusão
de concentrado de hemáceas para manter Ht maior/igual a 30% e/ou iniciar
infusão de dobutamina.
|
Melhora
das disfunções orgânicas;
|
Tratar
a causa-base (sepse, IAM, tromboembolismo pulmonar)
|
Assinar:
Postagens (Atom)










.jpg)